Alors que nous fêtons le 60e anniversaire des premières transplantations rénales réussies, le rêve de pouvoir réaliser des greffes d’organe, de réparer un corps meurtri ou amoindri a sans doute existé très tôt dans l’imaginaire humain, notamment dès qu’a émergé un corpus médical fondé sur des connaissances anatomiques.
Diverses religions ou mythologies y font référence : dans le Mythe d’Osiris, la reconstitution du corps du dieu par Isis ou encore la perte de l’œil d’Horus réparée par Thot n’en sont pas éloignées ; l’hagiographie chrétienne n’est pas en reste avec Côme et Damien, greffant la jambe d’un Africain récemment décédé en place de celle nécrosée du diacre Justinien. Très sérieusement, la première description sérieuse d’une autotransplantation – c’est-à-dire chez un même individu – serait due à médecin indien Sushruta, lequel a décrit 800 ans av. J.-C. la réparation esthétique de nez amputés chez des criminels ou des prisonniers de guerre : un greffon cutané frontal est découpé et abaissé par rotation sur la zone amputée…

En 1906, Mathieu Jaboulay, chirurgien lyonnais, réalisa avec son interne Alexis Carrel, la première xénogreffe (entre deux espèces différentes) d’un rein de porc (puis celui d’une chèvre)à hauteur du coude chez deux femmes atteintes de néphrite terminale – un échec. Toujours dans les premières années du 20e siècle, Alexis Carrel transplanta sur des chiens divers organes, dont le rein, le cœur ou la rate. Ces opérations lui valent en 1912 le Nobel de médecine ; même si tous les animaux opérés moururent après avoir rejeté les greffons pour des raisons alors incomprises à une époque où l’on découvrait à peine la spécificité des groupes sanguins. Ce n’était que les débuts de la science de l’immunité : la capacité pour l’organisme de se défendre contre toute agression extérieure, en particulier infectieuse, mais aussi à déterminer le soi/non soi comme un organe étranger. Plus tard, Alexis Carrel aidé de Charles Lindbergh, travaillera sur les premiers modèles de cœur artificiel. Les opinions éthiques et les sympathies politiques de Carrel desservirent sa renommée posthume.

En 1905, Eduard Zirm réussit à Vienne la première greffe de cornée. Mais pour d’autres greffes, le risque de rejet resta un problème insurmontable. Le chirurgien soviétique Yuri Voronoy réalisa six allogreffes rénales humaines entre 1933 et 1949 : les reins étaient transplantés dans la cuisse et non la cavité abdominale. Le donneur de la première greffe était mort d’une fracture de la base du crâne depuis six heures. Le receveur était une femme de 26 ans, urémique après une tentative de suicide par ingestion de chlorure de mercure. Les patients étaient incompatibles dans le système sanguin ABO : une transfusion aurait été dans tous les cas mortelle pour le receveur. Ce dernier décéda 48 heures plus tard sans rétablissement de l’émission d’urine. Des six tentatives réalisées et toutes vouées à l’échec, il ne rapporta aucune reprise de la fonction rénale. Au sortir de la Seconde Guerre mondiale, deux positions s’affrontèrent : celle des biologistes, pour lesquels la transplantation de rein, choisie comme banc d’essai des transplantations d’organes, ne pouvait être envisagée qu’une fois résolu le problème fondamental de la tolérance des greffes ; celle des médecins, pour lesquels on pouvait raisonnablement parier que des essais cliniques scientifiquement contrôlés pouvaient être aussi riches en informations que des études de biologie fondamentale.

En 1951, Peter Medawar, de l’Institut national de recherche médicale de Londres, établit enfin le rôle du système immunitaire du receveur dans la destruction des organes transplantés ce qui lui valut le prix Nobel. Le succès d’une hétérogreffe supposait une correspondance tissulaire quasi parfaite entre donneur et receveur. En décembre 1952, Jean Hamburger, à qui l’on doit le terme médical « néphrologie », en collaboration avec l’urologue Louis Michon de l’hôpital Necker réalisa chez un jeune homme de 16 ans ayant perdu son unique rein lors d’un traumatisme, la transplantation d’un rein provenant d’un donneur volontaire proche sur le plan immunitaire à savoir sa mère. Le rein fonctionna trois semaines avant d’être rejeté. Ce douloureux échec ouvrit la voie de progrès ultérieur : l’examen du greffon rénal rejeté s’avéra envahi de cellules lymphocytaires qui sont des globules blancs spécialisées dans les défenses immunitaires d’où l’idée de rechercher des médicaments dits immunosuppresseurs susceptibles de moduler ou de suspendre cette réaction pour permettre la tolérance du greffon.

La première transplantation humaine d’organe couronnée de succès durable a été réalisée par Joseph Murray en 1954 au Brigham Hospital de Boston chez Richard Herrick un jeune insuffisant rénal au stade terminal avec un rein prélevé chez son jumeau Ronald(1). Le département de Cardiologie du Brigham Hospital spécialisé dans l’hypertension avait une expertise dans le domaine de l’insuffisance rénale en développant dés l’après-guerre une collaboration fructueuse avec Willem Kolff, le pionnier hollandais de la dialyse, ce qui aboutit à la construction de machines ad hoc pour le traitement par dialyse des insuffisances rénales aiguës réversibles. À la suite d’une première tentative avortée de greffon rénal prélevé chez un donneur décédé, se développa un axe de recherche expérimental dédié à la greffe rénale. En 1951, le chirurgien Joseph Edward Murray, spécialiste des greffes cutanées chez les brulés lors de la Seconde Guerre mondiale, rejoint l’équipe de recherche du Brigham y assumant l’expérimentation animale : il y fut épaulé par cardiologue Merrill qui avait appartenu à l’équipage du bombardier Enola Gay. Outre la codification des différentes anastomoses, une question les préoccupait : quelle durée d’ischémie pouvait être tolérée par le greffon ?

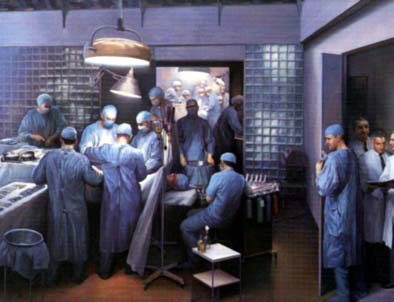
Au même moment, dans l’unité de dialyse un patient, Richard Herrick (1931–1963), se présentait comme le candidat idéal, car disposant d’un frère jumeau : il s’agissait d’une gémellité vraie, affirmée sur les groupes sanguins et l’appariement des empreintes digitales. Le patient avait développé tous les signes d’un syndrome hypertensif sévère non curable. Pour affirmer que la greffe tissulaire serait bien tolérée, Murray eut l’idée de réaliser préalablement une greffe cutanée entre les deux frères qui fut totalement tolérée par le receveur. De nombreuses questions morales et éthiques ont été soulevées, car le donneur se retrouvait impliqué dans une intervention majeure avec un risque connu de morbi-mortalité. Ronald Herrick (le donateur) s’inquiéta de son propre futur médical. L’équipe ne put lui garantir que sa plus grande disponibilité : « bien que le succès à long terme n’avait pas été réalisé en matière de transplantation rénale, les circonstances étaient optimales pour tenter un effort pionnier ». Des collègues sceptiques avertirent Murray qu’il mettait sa carrière en péril(2). Cette intervention risquée posait alors d’importantes questions religieuses(3,4), éthiques(5) et aussi légales(6) compte tenu de l’absence de précédent juridique pour la transplantation à partir d’un donneur vivant. La surveillance de l’anesthésie dans les années 50 était relativement modeste et l’équipe d’anesthésie était stressée par un accident survenu la semaine précédente… Une fois le greffon prélevé, l’intervention fut réalisée en 1h25 min, suivie d’une recoloration du rein et d’une émission d’urine rapide. Les suites furent simples. Un tableau illustre la scène avec les deux salles d’intervention proches. Le receveur vécut encore 8 ans avant de décéder d’une pneumonie compliquée d’un infarctus. Son frère vécut jusqu’à l’âge de 79 ans : le don d’organe n’eut aucune conséquence sur sa qualité de vie. Murray continua la transplantation pendant 20 ans avant de consacrer le reste de sa carrière à sa vraie passion, la chirurgie plastique. Il reçut le prix Nobel de médecine et de Physiologie en 1990 pour la première greffe réussie, mais aussi ses autres études sur le problème du rejet.
 Le rôle de certains facteurs génétiques, ainsi que le bénéfice d’une sélection du donneur amenèrent Jean Hamburger à proposer la comparaison des groupes de leucocytes (globules blancs) du donneur et du receveur, les groupes d’antigènes HLA (Human leucocyte antigens) qui avaient été découverts par Jean Dausset futur prix Nobel. Parallèlement, la prévention du rejet était améliorée par la découverte des corticoïdes, l’irradiation du receveur par les rayons X et surtout l’introduction des traitements immunosuppresseurs (7). Le pape Pie XII que l’on avait connu plus mutique…apporta son soutien moral (3). Les premières transplantations hépatiques et cardiaques eurent lieu dans les années « 60 » parfois à partir de greffons prélevés chez des condamnés à mort…
Le rôle de certains facteurs génétiques, ainsi que le bénéfice d’une sélection du donneur amenèrent Jean Hamburger à proposer la comparaison des groupes de leucocytes (globules blancs) du donneur et du receveur, les groupes d’antigènes HLA (Human leucocyte antigens) qui avaient été découverts par Jean Dausset futur prix Nobel. Parallèlement, la prévention du rejet était améliorée par la découverte des corticoïdes, l’irradiation du receveur par les rayons X et surtout l’introduction des traitements immunosuppresseurs (7). Le pape Pie XII que l’on avait connu plus mutique…apporta son soutien moral (3). Les premières transplantations hépatiques et cardiaques eurent lieu dans les années « 60 » parfois à partir de greffons prélevés chez des condamnés à mort…
La diversification des organes greffés est aujourd’hui facilitée par ce qu’on appelle depuis 1959 la mort encéphalique qui permet de préserver artificiellement l’état fonctionnel d’un corps et de ses d’organes pendant plusieurs heures, le temps de rassembler équipes chirurgicales et receveur. Un même donneur peut ainsi « donner » à plusieurs receveurs. La loi du 22 décembre 1976, dite Loi Caillavet, est le premier cadre législatif français à introduire la notion de consentement présumé. Chaque personne n’ayant pas fait connaître de son vivant son refus est implicitement en faveur du don d’organes. Des registres de refus sont créés dans tous les établissements hospitaliers, donnant la possibilité aux personnes opposées au don de le faire savoir. En pratique cependant, l’accord moral de l’entourage est la règle d’usage. Les progrès des cultures cellulaires et des biotechnologies simplifieront sans doute beaucoup à l’avenir ces différents problèmes. Pour certaines greffes, chacun pourra être son propre donneur. Au final, la greffe d’organe reste une aventure humaine, scientifique, mais aussi éthique. Elle interroge la mythologie humaine passée, présente et à venir. Au-delà du geste technique, la spiritualité religieuse ou non est questionnée. Il faut savoir saluer le courage personnel et l’engagement moral de tous ces pionniers qui au-delà du geste technique, bravant le risque de briser leur carrière furent capables de réaliser un véritable « saut éthique ».
Notes
1. Leeson S, Desai SP. Medical and ethical challenges during the first successful human kidney transplantation in 1954 at Peter Bent Brigham Hospital, Boston. Anesth Analg 2015; 120 : 239-45
2. Tilney NL. Transplant : From Myth to Reality. New Haven, CT : Yale University Press, 2013
3. Pope Pius XII. Allocution to anesthesiologists. Acta Apostolicae Sedis 1957;49 : 1027–33
4. Healy GW. Transplantation of organs inter vivos: the pope ends fifty years of controversy. Landas 1995;9:143–54
5. Starzl TE. Ethical problems in organ transplantation. Arch Int Med 1967;67:132–6 Transplantation. London : J & A Churchill Ltd, 1966
6. Masden vs. Harrison. No. 68651 Eq., Massachusetts SuperiorJudicial Court. June 12, 1957
7. Murray JE, Merrill JP, Harrison JH, Wilson RE, Dammin GJ, Prolonged survival of human-kidney homografts by immunosuppressive drug therapy, N Engl J Med, 1963;268:1315-1323


